近日由美国癌症协会、瑞士癌症研究基金会等赞助的 2000-2014 年全球癌症生存趋势监测计划(CONCORD)第三阶段的数据发表于 The Lancet 上。
CONCORD3 涵盖了 71 个国家共 3750 万份确诊癌症患者的医疗记录,涉及胃癌、肝癌、胰腺癌等 18 种癌症。结果显示所有癌症中,胰腺癌依旧是生存率最低的肿瘤,继续蝉联「万癌之王」宝座,其死亡率与发病率几乎一致,严重威胁人类健康。
本文从流行病学、病理组织学、临床表现、影像检查、诊断及治疗等方面详细介绍胰腺癌,希望可以进一步提高胰腺癌的早期诊断率及预后。
胰腺癌流行病学及危险因素
据美国肿瘤协会 2015 年报告显示每年新发胰腺癌约 49000 例,死亡 41000 例,已成为美国致死率第四的肿瘤。美国数据显示其 5 年生存率仅为 6%,究其原因与发现晚、早期诊断困难密切相关。
就全球而言,每年有 200000 例因胰腺癌死亡,其中美洲发病率高,印度、非洲、东南亚地区发病率较低,男性发病率高于女性,好发于 60-80 岁,10% 的病例有家族史。
我国胰腺癌位于恶性肿瘤死亡的第 9 位,每年新增病例约 9 万,每年死亡病例约 7 万,且总体病死率呈上升趋势,预计 2030 年恶性肿瘤中胰腺癌的病死率将位于第 2 位。
组织病理学
胰腺导管腺癌是最常见的病理类型,病理学表现为:腺体排列紊乱、核多型、腺腔不完整、坏死、腺体侵犯血管、嗜神经侵犯及淋巴侵犯等。
此外还有导管内乳头状粘液瘤(IPMN)和粘液囊性瘤(MCN),各自又可分为低、中、高分化。
临床表现(症状和体征)
在胰腺癌早期大部分患者无明显临床表现。
大样本回顾性临床研究表明,以下 12 个预警症状与胰腺癌密切相关:体重下降、腹痛、恶心呕吐、腹胀、消化不良、新发糖尿病、排便习惯改变、瘙痒、嗜睡、腰痛、肩痛及黄疸。其中,腰痛、嗜睡、新发糖尿病较有特异性。
辅助检查
1. 血清肿瘤标志物
常用的血清学标志物有 CA199、CA125、CEA 和 LAMC2(laminin rC)。CA199 联合 CEA 可以提高胰腺癌特异性至 84%,CA199 与 CA125 联合应用可以诊断敏感性,68% 的患者可以提前 1 年诊断出胰腺癌,甚至有 53% 的患者可以提前 2 年诊断(相比于影像学)。
2. 影像学检查
影像学检查包括 B 超、CT、PET-CT、MRI、ERCP 等,其诊断能力与操作者经验密切相关,敏感性 75%~89%,特异性 90%~99%。胰腺癌在超声下表现为低回声占位、CT 下及 MRI 表现为低密度灶、PET-CT 胰腺占位处高摄取及 ERCP 显示胰管狭窄、主胰管近端扩张。
3. 超声内镜
超声内镜胰腺癌检出率高于 CT,回顾性研究表明超声内镜敏感性可以达到 100% 而 CT 为 86%。另外,超声内镜下细针穿刺胰腺癌诊断准确率可以达到 85%~90%。
4. 鉴别诊断
肿块样胰腺炎、其他恶性胰腺肿瘤如恶性淋巴瘤须与之鉴别,其中肿块样胰腺炎最常见的是自身免疫性胰腺炎。
此处着重介绍胰腺癌与自身免疫性胰腺炎的鉴别诊断:两者均好发于老年人,均可表现为无痛性黄疸、新发糖尿病、肿瘤标志物水平升高,但后者往往 IgG4 升高、CT 表现为弥漫性增大、ERCP 下长段不规则狭窄,超声内镜下细针穿刺可明确诊断。
治疗
胰腺癌治疗分为手术治疗及全身治疗,治疗方式的选择很大程度依赖于肿瘤的分期,现行的分期标准主要依据 CT 等影像学表现。
手术治疗是唯一被证实能提高患者生存率的手段,手术方式有胰十二指肠切除术、胰尾加脾脏切除术及全胰切除术,主要是适用于没有远处转移的胰腺癌患者(局限性胰腺癌)。
具体分期及是否手术切除见表 1。
表 1 局限性胰腺癌临床分期及手术选择 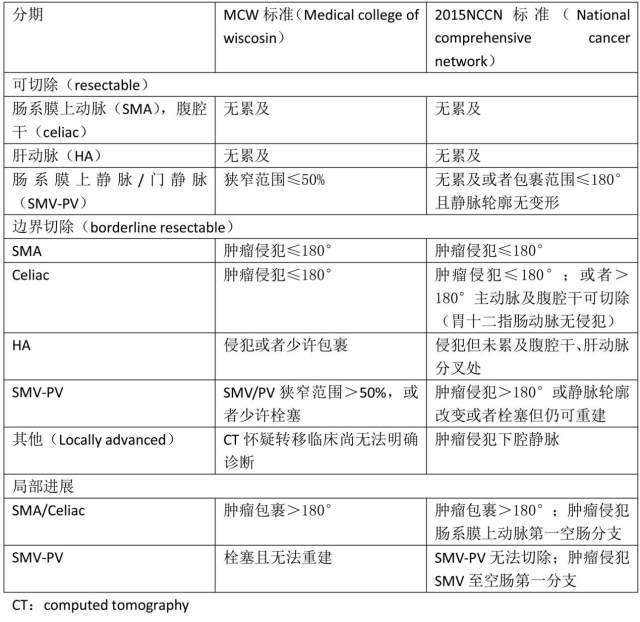
对于有远处转移的患者,只能进行化疗及放疗等全身治疗。化疗一般选用的方案为 FOLFINOX 方案(包含奥沙利铂、叶酸伊立替康和氟尿嘧啶),且可与放疗同时应用。
AllianceAO21101 临床试验证实 4 个疗程的 FOLFINOX 方案结合 50.4 Gy 的放疗可以使得 9% 的病患肿瘤完全缓解。另一种常见化疗方案为吉西他滨加紫杉醇,此方案疗效与 FOLFINOX 方案类似,但适用范围更大。
对于晚期胰腺癌患者也可采取姑息性治疗,其主要原则是针对患者临床表现进行对症处理如减黄、止痛等,目的是减少患者痛苦、尽量改善患者生活质量。
胰腺癌的治疗是手术为主的综合治疗,对于转移性胰腺癌可以采取的治疗手段非常有限,关键在于早发现、早诊断、早治疗。
参考文献
1.Kamisawa T, Wood LD, Itoi T,et al. Pancreatic cancer.Lancet. 2016 Jul 2;388(10039):73-85.
2.Tsai S, Evans DB.Therapeutic Advances in Localized Pancreatic Cancer.JAMA Surg. 2016 Sep 1;151(9):862-8.
